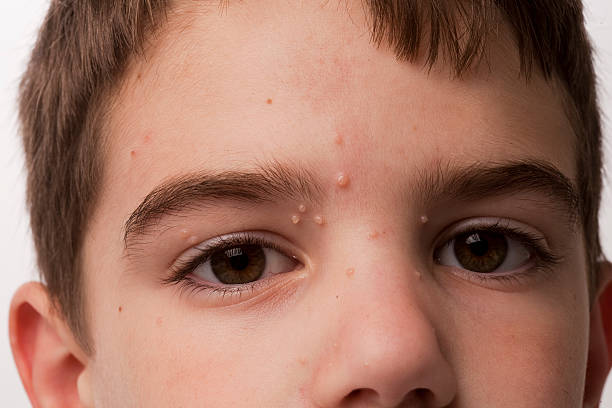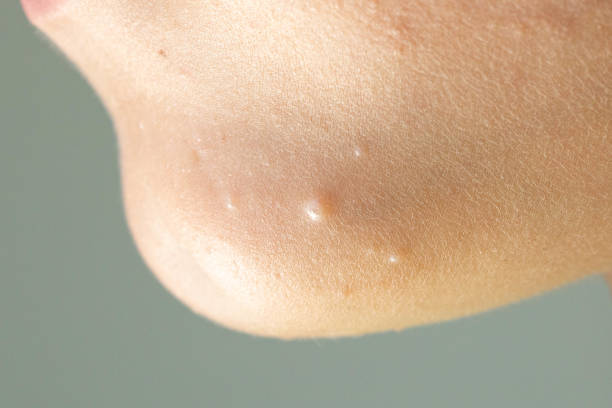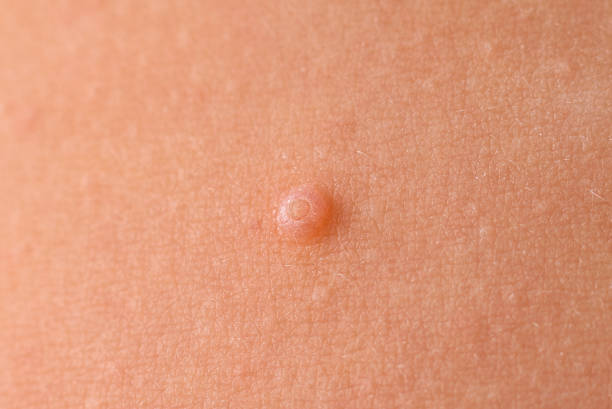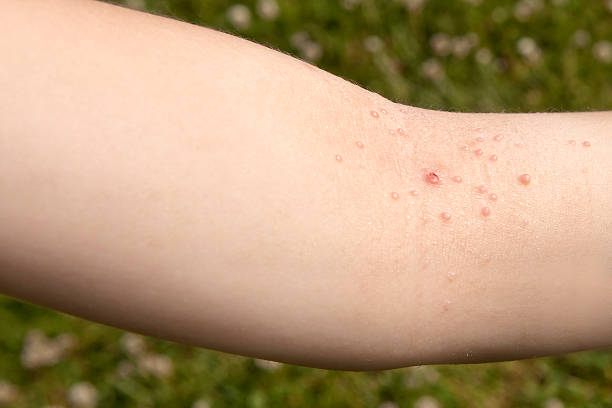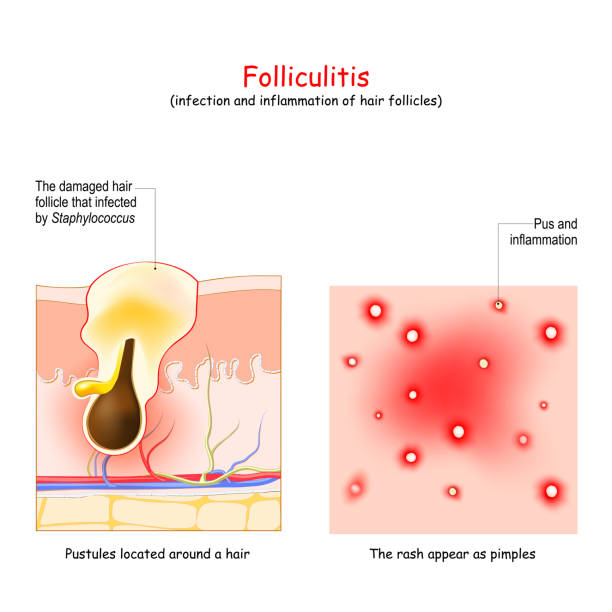
Furunculoza reprezintă o afecțiune caracterizată prin apariția pe piele a unor abcese, numite furuncule. Acestea se formează prin inflamarea și infectarea unui folicul de păr și a glandei sebacee aferente. Agentul infecțios cel mai frecvent incriminat în apariția furunculelor este Stafilococul auriu.
Furunculul poate apărea în orice zonă a corpului unde există fire de păr, dar este mai frecvent în zona subrațului, inghinală sau pe torace și la persoanele cu exces ponderal sau cu leziuni pe piele. Este important să știm că anumite localizări ale furunculelor pot fi mai periculoase decât altele. Îndeosebi cele de la nivelul feței.
La început tegumentul este roșu și furunculul seamănă cu un coș, dar în următoarele zile crește în dimensiuni, devine mai profund, îndurat și dureros. În mijloc prezintă o zonă gălbuie, pe măsură ce se acumulează puroi, care poate drena singur. Zona respectivă se poate vindeca prin persistența unei cicatrici. De regulă, vindecarea unui furuncul poate să dureze până la câteva săptămâni.
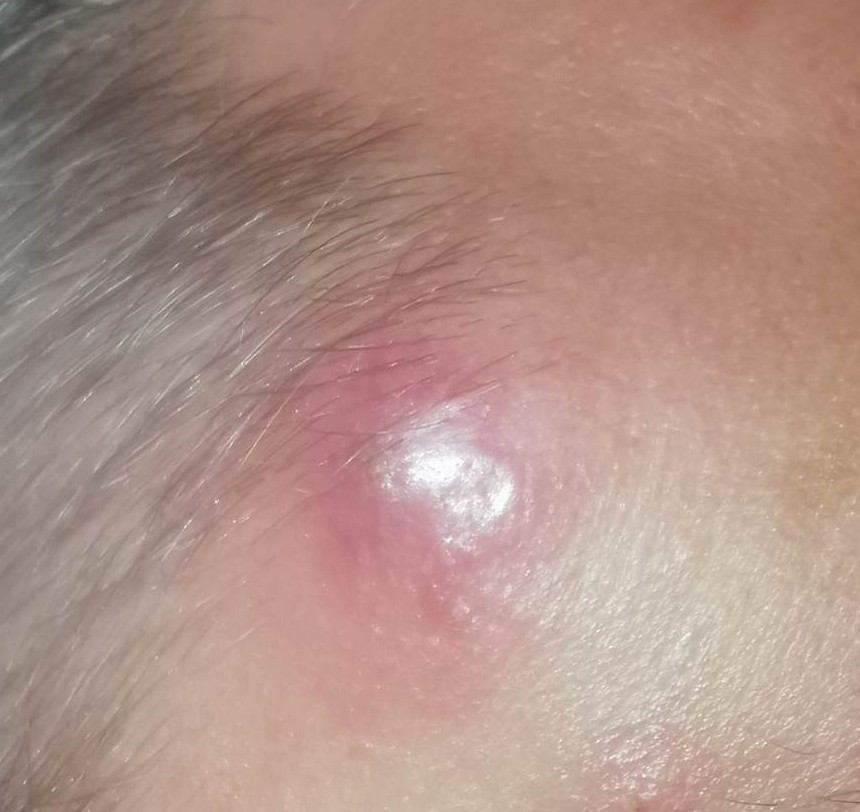
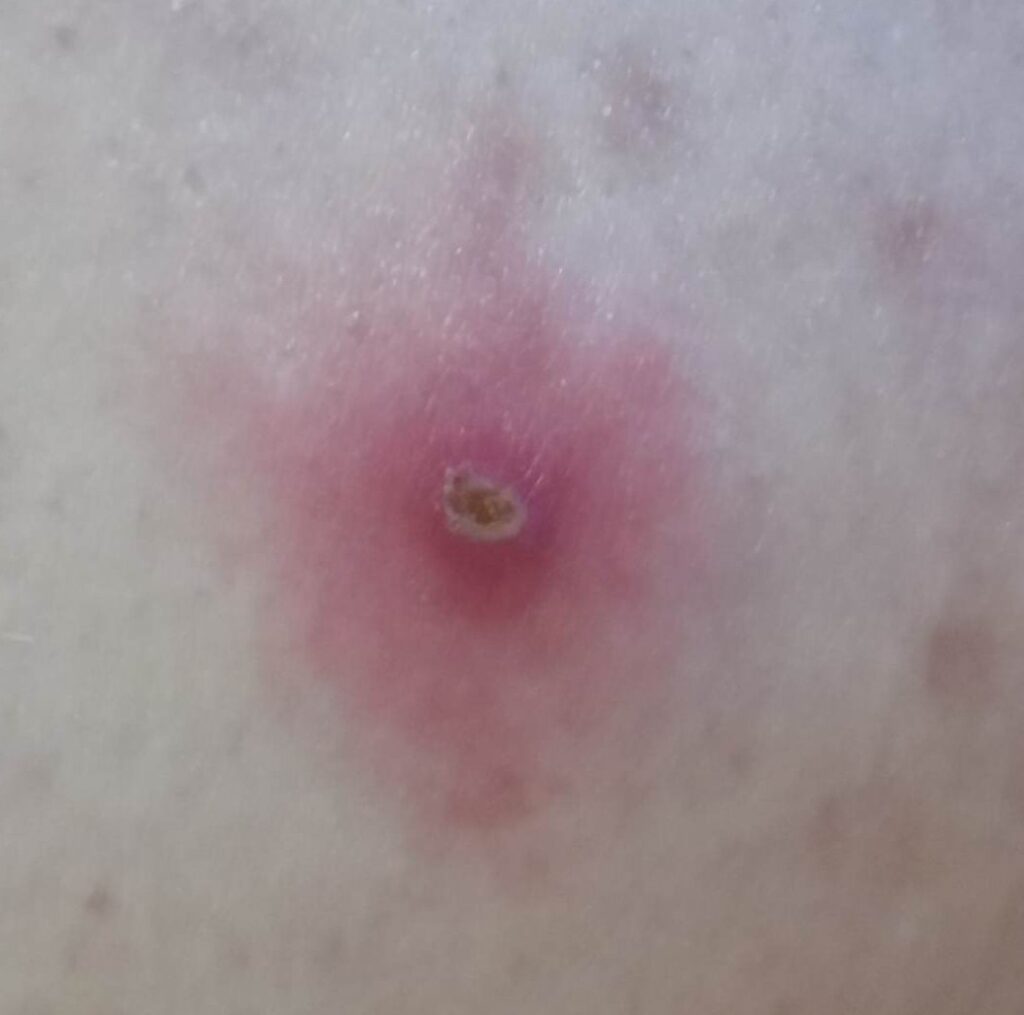
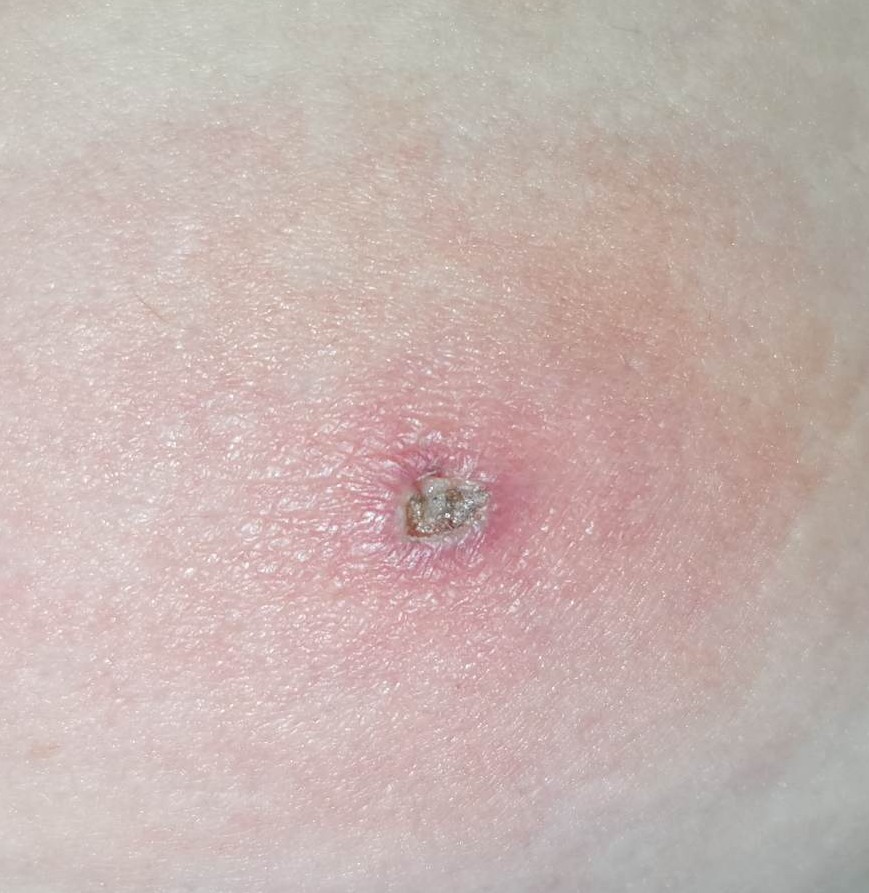
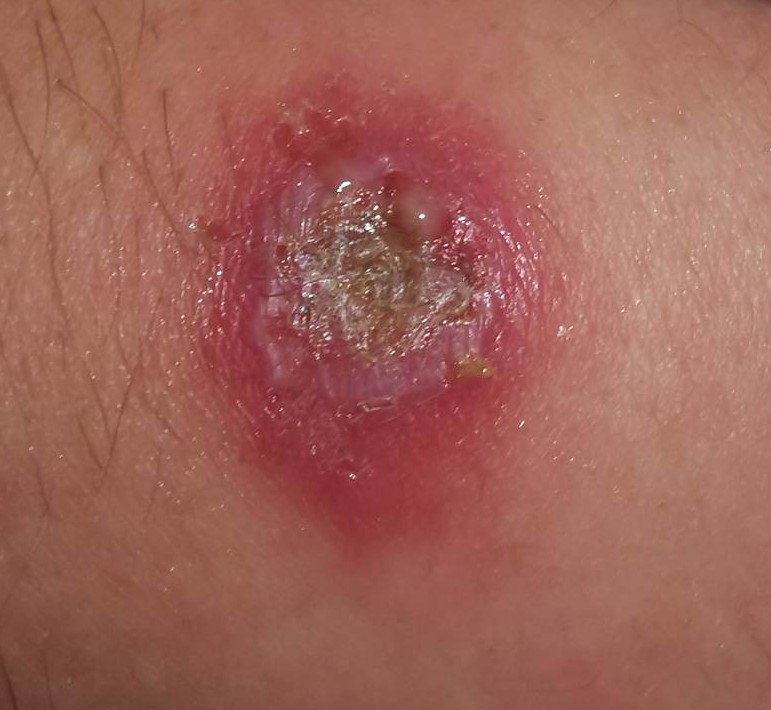
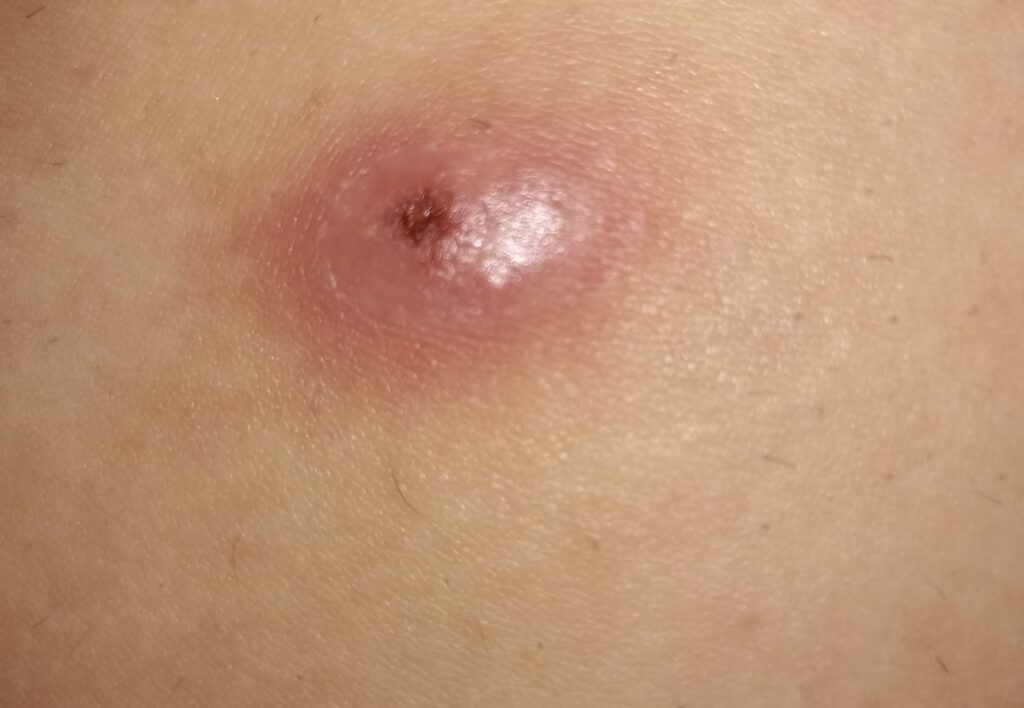
foto: cazuistica personală (furuncule în diverse stadii evolutive)
Pe lângă aspectul inestetic și dureros, persoanele care prezintă furuncule pot asocia și alte semne și simptome: creșterea în dimensiuni a ganglionilor limfatici din apropierea furunculului, asocierea mai multor furuncule în imediata vecinătate (carbuncul) sau stări febrile.
Astfel, persoanele care fac frecvent furuncule sau care asociază inflamarea ganglionilor, stare generală alterată ori febră, ar trebui să efectueze câteva analize, între care hemoleucogramă, analize care să evalueze funcția imunitară și culturi precum hemocultură sau exsudat nazal pentru a depista dacă nu sunt purtători ai unui stafilococ. Este recomandat ca exsudatul nazal în această situație să fie recoltat tuturor membrilor familiei. Persoanele vârstnice, cele care suferă de anumite afecțiuni cronice (între care și diabetul) ori cele care urmează tratament cu medicamente imunosupresoare pot prezenta o evoluție mai îndelungată sau nefavorabilă a furunculelor.
Este recomandat în situația în care vă apar frecvent furuncule în diverse zone ale corpului să luați legătura cu medicul dumneavoastră pentru a vă recomanda personalizat analizele și tratamentul de care aveți nevoie. Dacă prezentați un furuncul de mult timp care nu drenează, zona devine tot mai roșie sau chiar violacee, caldă și se extinde sau vă apar furuncule noi în vecinătatea celui deja existent ori multiple furuncule în diverse alte regiuni ale corpului, toate aceste sunt motive de a vă prezenta la medic.
Înainte de a discuta despre tratament, de orice natură ar fi el, este important să înțelegem că trebuie respectate o igienă corporală riguroasă și adoptată o alimentație echilibrată. Astfel, se recomandă dușuri frecvente, în special în sezonul cald. Băile pot favoriza răspândirea bacteriei și în alte regiuni ale corpului, de aceea dușurile sunt mai indicate. Pentru persoanele care se epilează se recomandă utilizarea cerii de unică folosință. Aparatele de ras, de asemenea se recomandă a fi de unică folosință sau dacă nu sunt, dezinfectate după fiecare utilizare și neapărat, utilizate individual.
Alimentația trebuie să conțină fructe și legume proaspete, bogate în fibre, produse fără aditivi și cât mai puțin procesate. De asemenea, este esențială hidratarea corespunzătoare. În concluzie, este recomandat să consumați cât mai puține alimente de tip fast-food și băuturi carbogazoase sau sucuri și dulciuri din comerț.
Tratamentul clasic presupune incizia și drenajul furunculului de către un medic dermatolog sau chirurg, antibiotic local și antibiotic administrat pe cale orală. În cazul furunculelor recidivante se recomandă prelevarea de culturi din puroiul drenat, pentru a se determina exact agentul patogen și a se efectua antibiogramă care să ne arate la ce antibiotic este sensibil sau rezistent.
Furunculul care drenează singur trebuie manevrat în condiții de maximă igienă. Astfel, mâinile trebuie spălate cu grijă și dezinfectate înainte și după atingerea lui. Se recomandă ca furunculul să fie pansat cu o compresă sterilă în perioada de drenare, pentru a limita răspândirea microbului și suprainfectarea leziunii. Compresa se schimbă de mai multe ori pe zi, după caz. Se recomandă efectuarea drenajului furunculului la medic pentru a preveni pătrunderea microbului în țesuturile învecinate și extinderea infecției pe cale hematogenă (prin sânge) sau limfatică.
Tratament alternativ
Pentru un furuncul aflat la debut putem apela cu încredere la remedii alternative.

Astfel, de ajutor sunt compresele sau cataplasmele calde care să favorizeze ,,adunarea” puroiului. În plus, majoritatea bacteriilor supraviețuiesc la temperaturi normale ale corpului de aproximativ 37°C: o compresă caldă poate contribui la scurtarea duratei de viață a bacteriilor. Stafilococul auriu de pe suprafețe, de exemplu, rezistă la o temperatură de aproximativ 60°C timp de o oră și este distrus de un dezinfectant pe bază de alcool de 70° în câteva minute.
Zona afectată poate fi spălată cu infuzie din plante precum:

- salvie
- trei frați pătați
- gălbenele
- lavandă
- brusture
- frunze de nuc.
Direct pe furuncul putem aplica
- tinctură de propolis
- tinctură de thuja.
Uleiurile volatile (esențiale) au fost studiate pentru efectul lor antistafilococic și antiinflamator, fiind recomandate de mult timp pentru furunculoze și alte infecții ale pielii:
- ulei de melaleuca (tea tree / arbore de ceai)
- ulei de cimbru
- ulei de oregano
- ulei de salvie
- ulei de turmeric
- ulei de rozmarin
- ulei de busuioc
- ulei de tămâie.

Alături de acestea, uleiul de neem este un antibacterian foarte eficient, confirmat științific și recomandat în multiple afecțiuni ale pielii (eczeme, micoze, herpes, veruci).
După drenarea furunculului, în faza de cicatrizare putem aplica local uleiuri și unturi vegetale cu efect reepitelizant (alternativ cu cele antiinfecțioase):
- ulei de cătină
- ulei de avocado
- ulei de gălbenele
- ulei de broccoli
- ulei din sâmburi de struguri
- unt de shea.
Produsele recomandate până acum au fost de uz extern.
Intern, putem administra produse cu rol antimicrobian și imunomodulator:
- extract din muguri de nuc
- tinctură de propolis
- tinctură de echinaceea (persoanele care suferă de afecțiuni autoimune nu vor folosi produse pe bază de echinaceea decât strict la recomandarea și sub supravegherea unui medic specialist).
Există și remedii homeopate indicate în infecțiile stafilococice (dacă avem dovedit prin cultură că este vorba de o infecție stafilococică) precum Staphylococcinum, dar și alte remedii, tratamentul homeopat fiind însă unul individualizat.
Dacă dorim să intervenim pe susținerea organismului în eliminarea toxinelor putem consuma infuzie dintr-un amestec de urzică, brusture, păpădie, anghinare, frunze de mesteacăn, trei frați pătați, măceș.
Acest material are caracter strict informativ, nu înlocuiește prezentarea la medic și nu încurajează automedicația.
Fotografiile din cazuistica personală sunt postate cu acordul pacienților. Ele nu au fost realizate pentru a fi postate, neavând o calitate deosebită, dar am ales să le public, considerând că sunt destul de relevante în prezentarea patologiei.
dr. Cristina Munteanu
Bibliografie selectivă:
1. Brożyna M, Paleczny J, Kozłowska W, Chodaczek G, Dudek-Wicher R, Felińczak A, Gołębiewska J, Górniak A, Junka A. The Antimicrobial and Antibiofilm In Vitro Activity of Liquid and Vapour Phases of Selected Essential Oils against Staphylococcus aureus. Pathogens. 2021; 10(9):1207. https://doi.org/10.3390/pathogens10091207
2. Ebani VV, Bertelloni F, Najar B, Nardoni S, Pistelli L, Mancianti F. Antimicrobial Activity of Essential Oils against Staphylococcus and Malassezia Strains Isolated from Canine Dermatitis. Microorganisms. 2020; 8(2):252. https://doi.org/10.3390/microorganisms8020252
3. FEINBLATT HM. Cajeput-type oil for the treatment of furunculosis. J Natl Med Assoc. 1960 Jan;52(1):32-4. PMID: 13821941; PMCID: PMC2641589.
4. InformedHealth.org [Internet]. Cologne, Germany: Institute for Quality and Efficiency in Health Care (IQWiG); 2006-. Boils and carbuncles: Overview. 2018 Jun 14. Available from: https://www.ncbi.nlm.nih.gov/books/NBK513141/
5. Nowicka D, Grywalska E. Staphylococcus aureus and Host Immunity in Recurrent Furunculosis. Dermatology. 2019;235(4):295-305. doi: 10.1159/000499184. Epub 2019 Apr 17. PMID: 30995649.