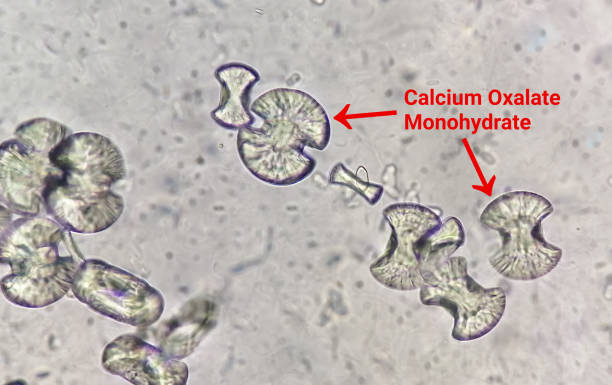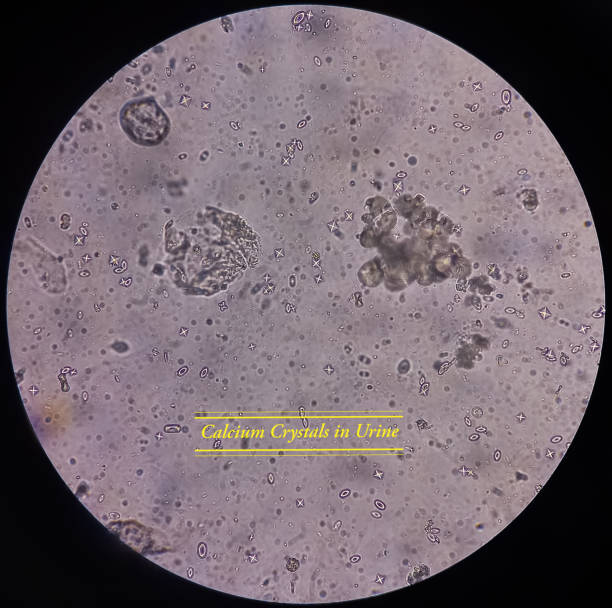
Oxalații de calciu sunt cristale formate prin combinarea ionilor de calciu cu acidul oxalic, o substanță produsă atât de metabolismul intern (produsul final de metabolism al glioxalatului si gliceratului), cât și adusă prin aport din surse alimentare.
Acidul oxalic este prezent în multe alimente, iar în cazul unei absorbții crescute, acesta se acumulează în organism, fiind eliminat prin rinichi, dar atunci când concentrația sa este ridicată, poate apărea riscul de formare a calculilor renali.
Acest proces se întâmplă mai ales în condiții de deshidratare sau când există un dezechilibru în compoziția urinei.
Pe lângă alimentație, unele vitamine sau medicamente, predispoziția genetică și anumite afecțiuni renale pot favoriza acumularea oxalaților, transformându-i într-un factor de risc important în special pentru persoanele cunoscute cu afecțiuni cronice ale rinichilor.
În acest articol, vom discuta despre ce înseamnă prezența oxalaților de calciu în urină, de ce apar aceștia, cum pot fi preveniți sau tratați, inclusiv prin abordări alternative.
Ce înseamnă prezența oxalaților de calciu în urină?
Prezența oxalaților de calciu în urină este o descoperire comună în cazul analizelor de laborator, însă un nivel ridicat al acestora poate indica riscul de formare a nefrolitiazei (pietre la rinichi). Cristalele de oxalat de calciu depistate frecvent în urină indică faptul că organismul nu poate elimina corect oxalații.
Organismul uman nu poate descompune oxalații, ei sunt eliminați cu ajutorul rinichilor, dar, în condiții de suprasolicitare metabolică, oxalații se pot acumula în urină.

Oxalații în concentrații mari pot fi toxici pentru celulele renale, iar expunerea constantă la aceștia poate contribui la apariția unei inflamații locale și duce, în timp, la deteriorarea funcției renale.
Cauze ale apariției oxalaților de calciu în urină
Există câțiva factori principali care pot duce la creșterea concentrației oxalaților de calciu:
Dieta bogată în oxalați: Consumul frecvent al unor alimente precum spanac, fasole, ciocolată, cacao, ceai, roșii sau sfeclă poate aduce un aport mare de oxalat în organism, crescând riscul de formare a pietrelor.
Consumul ridicat de proteine animale: Dieta bogată în proteine animale poate modifica echilibrul acido-bazic din corp, crescând riscul de formare a oxalaților de calciu.
Deshidratarea: Când nu consumăm suficientă apă, urina devine mai concentrată, favorizând formarea și precipitarea cristalelor de oxalat de calciu.
Malabsorbția: Anumite afecțiuni intestinale precum boala Crohn afectează absorbția nutrienților și duc la o absorbție excesivă a oxalaților.
Hiperoxaluria: O tulburare metabolică genetică care cauzează o producție ridicată de oxalat în organism, crescând riscul formării calculilor.
Aportul scăzut de calciu. Aportul alimentar scăzut de calciu poate părea la prima vedere un mod de a reduce riscul de pietre la rinichi, dar are în final un efect paradoxal: poate duce de fapt la creșterea acestui risc. În mod normal, calciul din alimente se leagă de oxalați în intestin și formează un complex care nu este absorbit în corp (insolubil) și este eliminat prin scaun. Când însă consumăm puțin calciu, rămâne mai mult oxalat liber în intestin, iar acesta ajunge să fie absorbit în cantități mai mari în sânge. De aici, oxalatul este eliminat prin rinichi, crescând nivelul de oxalat în urină.
Excesul sau lipsa unor vitamine, anumite medicamente: vitamina C, vitamina D, anumite antibiotice etc.
Vitamina C
Atunci când este consumată în cantități moderate, vitamina C este metabolizată în siguranță și folosită eficient de către organism. Totuși, atunci când aportul depășește cu mult nivelul necesar și nu se urmează nici o hidratare corespunzătoare, metabolizarea vitaminei C duce la creşterea excreţiei de oxalat şi poate reprezenta un factor de risc pentru nefrolitiaza cu oxalat de calciu.
Vitamina D
Suplimentarea excesivă cu vitamina D poate duce la creșterea absorbției calciului din intestin, crescând astfel nivelul de calciu din sânge și urină. În acest context, dacă urina este saturată cu calciu, există un risc mai mare de cristalizare și formare a cristalelor de oxalat de calciu. Dozele de vitamina D ar trebui ajustate în funcție de nevoile individuale și monitorizate prin analize periodice, mai ales la persoanele care iau doze mari sau care au risc de litiază renală.
Calciul (sub formă de suplimente)
Deși calciul preluat din alimente are un rol protector, suplimentele de calciu însă pot crește nivelul de calciu din urină, sporind riscul de formare a pietrelor. Suplimentele de calciu pot favoriza cristalizarea oxalaților în special la persoanele care consumă deja o cantitate semnificativă de oxalați prin dietă. Administrarea suplimentelor de calciu ar trebui făcută cu precauție, la recomandarea medicului și cu monitorizare periodică, în special la persoanele cunoscute cu risc de litiază renală.
Vitamina B6 (Piridoxina)

Deficitul de vitamină B6 este asociat cu o creștere a nivelului de oxalat în urină, deoarece B6 este implicată în metabolismul oxalatului. În schimb, suplimentarea adecvată cu B6 poate reduce riscul formării pietrelor la rinichi la persoanele cu hiperoxalurie.
Medicamente diuretice
Diureticele tiazidice sunt adesea prescrise pentru hipertensiune și reduc excreția de calciu în urină, ceea ce poate reduce riscul de pietre de oxalat de calciu. Cu toate acestea, diureticele în general pot contribui la deshidratare, ceea ce poate concentra urina și, astfel, poate crește riscul de formare a pietrelor.
Aspirina și antiinflamatoarele nesteroidiene (AINS)
Utilizarea pe termen lung a unor AINS poate afecta funcția renală și crește riscul de formare a pietrelor. Acest lucru este mai frecvent la cei cu afecțiuni renale preexistente sau la cei care iau doze mari de astfel de medicamente.
Antiacidele pe bază de calciu
Antiacidele care conțin calciu cresc cantitatea de calciu excretată în urină, ceea ce favorizează formarea pietrelor, mai ales dacă sunt utilizate perioade lungi de timp.
Antibioticele (în special cefalosporinele)
Anumite antibiotice pot modifica flora intestinală și reduce numărul bacteriilor care descompun oxalatul, contribuind astfel la creșterea nivelului de oxalat în organism. În cazul acesta flora intestinală poate fi susținută prin administrarea de probiotice pentru a ajuta la restabilirea bacteriilor benefice.
Cum putem preveni și trata oxalații de calciu în urină?

Pentru a preveni formarea cristalelor de oxalat de calciu și a pietrelor la rinichi, este important să adoptăm măsuri care să reducă riscul apariției acestora:
Hidratarea corespunzătoare: Un consum adecvat de apă este esențial pentru a dilua urina și a preveni formarea cristalelor. Se recomandă consumul a cel puțin 2 litri de apă pe zi, dar acesta se adaptează în funcție de vârstă, greutate și dacă există alte probleme de sănătate.
Limitarea alimentelor bogate în oxalați: Deși nu trebuie eliminate complet, alimentele bogate în oxalați ar trebui consumate cu moderație.
Consumul de alimente bogate în calciu: Calciul din dietă se leagă de oxalați în intestin, reducând astfel absorbția acestora. Este important în acest sens să avem o alimentație echilibrată și cât mai diversificată și să consumăm suficiente surse de calciu.
Evitarea consumului excesiv de sare și proteine animale: Sarea și proteinele animale pot crește excreția de calciu în urină, ceea ce poate favoriza formarea cristalelor.
Suplimentele de magneziu și citrat: Magneziul și citratul pot ajuta la prevenirea formării pietrelor de oxalat de calciu. Citratul de potasiu, de exemplu, este adesea prescris pentru a alcaliniza urina și a împiedica cristalizarea oxalaților de calciu.
Abordări alternative
În plus față de tratamentele convenționale, există și câteva abordări alternative și remedii naturale care pot ajuta la prevenirea formării oxalaților de calciu în urină.
Fitoterapia reprezintă o resursă deosebit de importantă în acest sens. Plante medicinale precum coada calului, brusturele, urzica sau păpădia pot constitui remedii importante pentru o persoană care se confruntă cu prezența oxalaților de calciu în urină.

Coada-calului este o plantă este cunoscută pentru efectele sale diuretice, bogată în săruri minerale și care contribuie la eliminarea mai eficientă a sărurilor și a toxinelor din rinichi.
Păpădia: Rădăcina de păpădie poate stimula funcția renală și ajuta la prevenirea formării pietrelor.
Anumite suplimente pe bază de enzime și probiotice pot contribui la metabolizarea oxalaților din intestin. Unele cercetări sugerează că suplimentarea cu probiotice care conțin bacteria Oxalobacter formigenes ar putea reduce nivelul oxalaților în urină.
Aromaterapia: Uleiurile esențiale de lămâie sau mirt sunt utilizate pentru susținerea sănătății rinichilor, datorită proprietăților lor detoxifiante.
De asemenea, ca în toate problemele de sănătate, modificarea stilului de viață, reducerea stresului și activitatea fizică regulată moderată pot susține sănătatea generală a organismului și a rinichilor, ajutând la îmbunătățirea circulației și a funcției renale.
Prezența oxalaților de calciu în urină nu este întotdeauna un motiv de îngrijorare, dar poate fi un semn de alarmă pentru posibile probleme la rinichi, cum ar fi pietrele.
Prin adoptarea unei diete echilibrate, hidratare adecvată și evitarea alimentelor bogate în oxalați, putem reduce semnificativ riscul formării cristalelor de oxalat de calciu. De asemenea, tratamentele convenționale pot fi completate cu abordări alternative, cum ar fi fitoterapia sau suplimentele de magneziu, pentru a susține sănătatea renală pe termen lung.
Acest material are caracter informativ, nu înlocuiește prezentarea la medic, nu încurajează autodiagnosticul și automedicația.
dr. Cristina Munteanu