Ce sunt gastroenterocolita și enterovirozele?
Aș dori în primul rând să definesc acești termeni, care nu sunt sinonimi.
Gastroenterocolita reprezintă inflamația tractului digestiv, manifestată prin simptome precum diaree, vărsături, febră și dureri abdominale. Ea poate fi cauzată de infecții virale, bacteriene, parazitare sau de consumul de alimente contaminate.
Enterovirozele, pe de altă parte,sunt infecții virale cauzate de enterovirusuri, care afectează în principal intestinul, dar pot produce și simptome sistemice.
Cauze frecvente ale acestor afecțiuni
- Infecții virale: Rotavirus, Norovirus, Adenovirus, Enterovirusuri ș.a.
- Infecții bacteriene: Escherichia coli, Salmonella, Campylobacter ș.a.
- Infecții parazitare: Giardia lamblia, Ascaris lumbricoides ș.a.
- Factori alimentari: alimente și apa contaminate
Factori predispozanți
- Imunitatea scăzută (în special în convalescența unor boli precum gripa, varicela etc.)
- Frecventarea grădinițelor, școlilor, locurilor aglomerate, unde riscul de contaminare este crescut
Prevenție: Cum ne putem proteja de gastroenterocolite și enteroviroze?

Igiena
- Spălarea mâinilor cu apă și săpun înainte de mese și după folosirea toaletei
- Igiena riguroasă a suprafețelor și a obiectelor utilizate frecvent
Alimentație sigură
- Evitarea consumului alimentelor crude, din surse nesigure sau insuficient preparate
- Evitarea consumului apei care nu provine din surse verificate
Educație
- Învățarea copiilor să nu-și pună mâinile murdare în gură și să nu mănânce fără să se spele înainte pe mâini, să nu bea/mănânce după alte persoane, să respecte ideea obiectelor personale de îngrijire
Simptomele gastroenterocolitelor și enterovirozelor
Aceste afecțiuni au un impact semnificativ asupra tractului digestiv și, uneori, asupra stării generale a copilului. Gastroenterocolita și enterovirozele debutează, de obicei, brusc, în plină stare de sănătate, iar simptomele pot varia de la forme ușoare, care se rezolvă cu regim igieno-dietetic, până la manifestări severe, care necesită intervenție medicală.
Simptome frecvente:


- Diaree:
- De obicei apoasă, frecvent asociată cu prezența mucusului în scaun
- În cazul infecțiilor bacteriene, poate apărea sânge în scaun
- Vărsături:
- Sunt un simptom comun, mai ales la debutul bolii
- Pot fi frecvente și pot contribui la deshidratarea organismului
- Dureri abdominale:
- Crampele abdominale pot fi moderate sau severe și pot însoți episoadele de vărsături sau diaree
- Febră:
- Apare de obicei în infecțiile virale sau bacteriene și poate fi însoțită de frisoane
- Lipsa poftei de mâncare:
- Copilul poate refuza alimentele și chiar lichidele, ceea ce crește riscul de deshidratare
- Stare generală alterată:
- iritabilitatea, oboseala excesivă sau letargia sunt frecvent întâlnite, mai ales la copiii mici
- dureri de cap, dureri musculare
- Semne de deshidratare ușoară:
- Sete crescută, buze ușor uscate, urină mai puțină decât de obicei (copilul udă mai puține scutece sau merge mai rar la toaletă pentru a urina)
Semnele de gravitate sau când să ne îngrijorăm
Există câteva semne clare care indică faptul că boala nu poate trece de la sine și necesită consult medical imediat:
- Deshidratare severă:
- Gura și buzele foarte uscate, absența lacrimilor la plâns, piele rece sau lipsită de elasticitate, urinare extrem de redusă sau absentă (mai puțin de o dată la 8 ore) și urină închisă la culoare
- la sugari: deprimarea fontanelei
- Febră mare și persistentă:
- Temperatură mai mare de 39°C, care nu cedează sau cedează foarte greu la antitermice
- Scaune cu sânge sau puroi:
- Sugerează o posibilă infecție bacteriană cu Salmonella sau Shigella, de exemplu
- Letargie extremă:
- Copilul este somnolent, greu de trezit sau refuză complet să bea lichide
- Episoade de vărsături constante:
- Mai mult de 10 episoade de vărsături într-o zi, care împiedică administrarea oricărui lichid
- Convulsii:
- Pot apărea în caz de febră foarte mare sau deshidratare severă
- Durere abdominală intensă:
- Dacă este localizată și persistentă, ar putea indica complicații, precum apendicita sau ocluziile intestinale
Aceste semne indică necesitatea unei evaluări medicale rapide, mai ales la copiii mici, unde deshidratarea poate surveni rapid și poate deveni periculoasă.
Tratamente și remedii
Tratamentul clasic include administrarea sărurilor de rehidratare, a medicamentelor simptomatice (antivomitive, antidiareice, antitermice), probioticelor și, uneori, administrarea de antibiotice pentru infecțiile bacteriene dovedite. Însă, tot mai mulți părinți optează pentru soluții naturale, mai blânde pentru organism.
Repausul digestiv
Prima și cea mai importantă măsură în cazul apariției vărsăturilor este repausul digestiv.
Dacă copilul a vomitat, nu îi dăm nimic să bea sau să mănânce în următoarea oră. Este cea mai importantă măsură! Se creează altfel un reflex de vomă care va fi oprit foarte greu.
Administrarea raționalizată a sărurilor de rehidratare sau a apei
După repausul de 1 oră vom începe să administrăm copilului apă sau săruri de rehidratare, în cantitate mică, la interval de 5-10 minute.
Putem administra lichidele, în funcție de vârstă, cu lingurița, seringa, biberonul, cană cu pai, cană normală. Este important să dăm cu guri mici și să nu lăsăm copilul să bea o cantitate mare de lichid o dată.
Dacă am avut un singur episod de vărsătură putem administra apă sau ceai. Dacă însă vorbim de mai multe episoade de vărsătură și de pericolul deshidratării, vom începe cu sărurile de rehidratare.
Reluarea alimentației solide

Dacă se tolerează lichidele și după 2-3 ore de administrare raționalizată a acestora copilul nu a mai vărsat, putem începe cu administrarea de mâncare. De principiu vom administra întâi lucruri uscate, să absoarbă acidul gastric din stomac: pâine prăjită, grisine, biscuiți (simpli, fără cremă). Dacă le tolerează și copilul dorește, cere, putem da mâncare de regim, adică alimente ușor de digerat, fierte, coapte sau preparate la abur. De regulă se preferă așa-numita dietă BRAT: banane, orez, mere și pâine prăjită, pentru a stabiliza tractul digestiv.
Nu vom administra legume și fructe proaspete, alimente grase, condimentate, prăjeli, creme, fast-food.
Dacă nu există vărsături, ci doar scaune diareice, vom administra aceleași alimente, doar că nu mai este necesar repausul digestiv, raționalizarea lichidelor și reluarea treptată a alimentației.
Copiii alimentați la sân vor fi alăptați în continuare. În cazul celor alimentați cu formule de lapte praf se recomandă continuarea alimentării cu formula respectivă, ținând cont de regulile de mai sus. Schimbarea formulei de lapte cu o formulă fără lactoză nu este indicată de rutină, ci doar în cazurile severe.
Tratamentul clasic presupune:
- Rehidratare orală: Săruri de rehidratare (ORS)
- Medicamente simptomatice: Antiemetice, antidiareice, antitermice (la recomandarea medicului), antispastice
- Antibiotice: Doar pentru infecțiile bacteriene confirmate
La acestea putem adăuga administrarea de probiotice pentru refacerea florei intestinale.
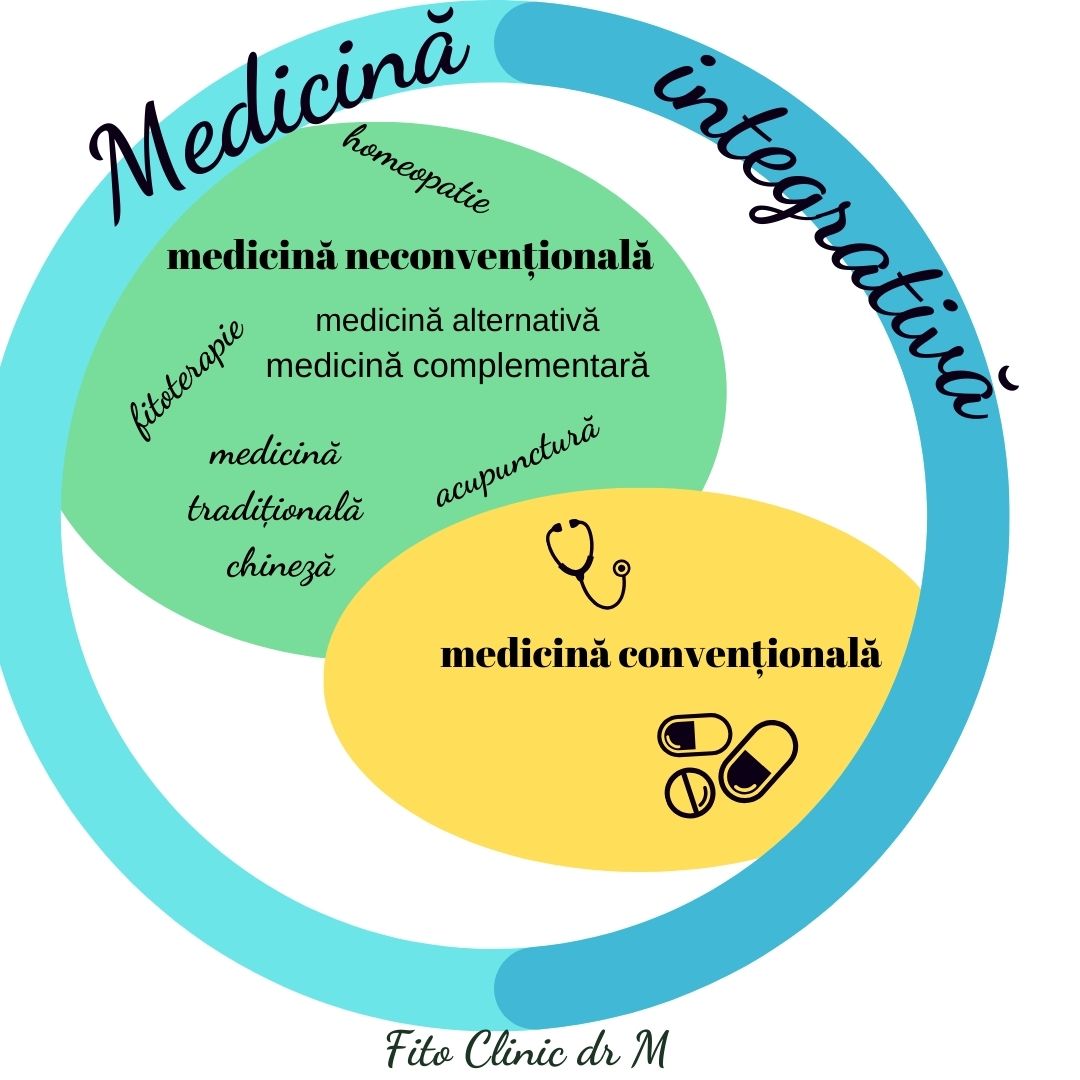
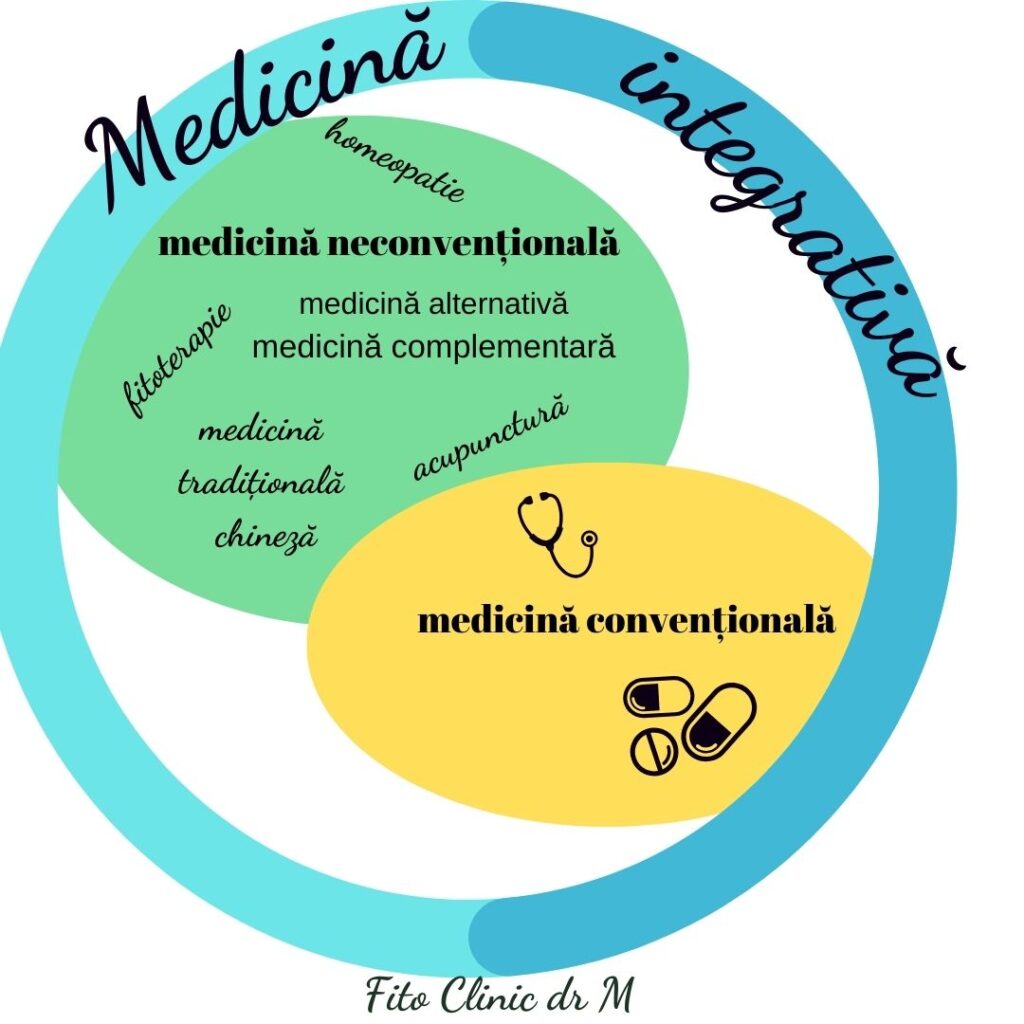
Tratamente alternative
Pe lângă tratamentul clasic este bine de știut că avem la îndemână o serie de tratamente alternative sau complementare.
Fitoterapia, gemoterapia și aromoterapia în tulburările gastro-intestinale

Mușețel
Mușețelul are proprietăți antiinflamatoare, calmante și antispasmodice, fiind eficient în reducerea durerilor abdominale și a inflamației tractului digestiv.
Poate fi folosit sub formă de infuzie, care este ușor acceptată de către copii și adulți și poate fi îndulcită cu puțină miere pentru cei mai mari de 1 an.
Pentru calmarea crampelor abdominale puteți amesteca câteva picături de ulei volatil de mușețel cu ulei de măsline sau cocos și masa ușor abdomenul.
Mentă
Menta este recunoscută din vechime pentru faptul că intervine în calmarea spasmelor intestinale, și reducerea senzației de greață.
La fel ca și mușețelul, poate fi folosită intern sub formă de infuzie sau extern, sub formă de masaj cu ulei volatil diluat într-un alt ulei vegetal.
Ghimbir
Ghimbirul este renumit pentru proprietățile sale antiemetice și antiinflamatoare. Ajută la reducerea balonării, grețurilor, vărsăturilor și stimulează digestia.

Ghimbirul poate fi consumat intern sub formă de infuzie, limonadă, ras și amestecat cu miere sau, extern, se poate apela la masajul abdominal cu ulei volatil.
Proprietățile sale au început să fie explorate de industria farmaceutică, astfel încât există numeroase picături, siropuri, acadele sau plasturi pe bază de ghimbir care pot fi utilizate cu succes în astfel de situații.
Afin
Afinele proaspete sau uscate, compotul și ceaiul de afine au proprietăți astringente și ajută la reducerea episoadelor de diaree. De asemenea, conțin antioxidanți care susțin recuperarea.

În episoadele de diaree, afinele consumate împreună cu iaurt sau kefir pot fi o gustare vindecătoare, combinând proprietățile dezinfectante și astringente ale afinelor cu conținutul în probiotice al iaurtului sau kefirului.
De asemenea, se găsesc în drogherii și farmacii siropuri, tincturi, gemoderivate, comprimate sau capsule cu extract de afine, extrem de benefice în afecțiunile ce presupun alterarea tranzitului intestinal.
Ananas
Ananasul conține bromelaină, o enzimă care susține digestia proteinelor și reduce inflamația tractului digestiv. De asemenea, ajută la hidratare datorită conținutului ridicat de apă. Poate fi consumat sub formă de suc proaspăt (diluat), compot sau bucățele mici. Există și comprimate digestive pe bază de extract de ananas și papaya, un alt fruct bogat în enzime digestive (papaină), contribuind la calmarea mucoasei intestinale inflamate și favorizând recuperarea organismului.
Ghindă
Ghinda este un remediu tradițional cu proprietăți astringente, eficientă pentru reducerea diareei și calmarea mucoasei intestinale. Se regăsește în numeroase preparate destinate enterocolitelor, de regulă în combinație cu cărbune medicinal, mentă, afin etc.
Băuturile tip Cola
Deși consumul de băuturi tip cola în gastroenterocolite este controversat, unele studii sugerează că acestea pot avea efecte benefice datorită conținutului de acid fosforic, care poate acționa ca antibacterian și antivomitiv. În cantități mici, băuturile tip cola pot reduce senzația de greață și pot contribui la rehidratare. Totuși, nivelul ridicat de zahăr poate agrava diareea, iar conținutul de cofeină nu este potrivit pentru copii mici. Utilizarea lor trebuie să fie o măsură de urgență, în cazurile în care alte soluții de rehidratare sau tratamente nu sunt disponibile.
Homeopatia în gastroenterocolite
Homeopatia oferă o abordare blândă și personalizată, adaptată fiecărui copil. Câteva din remediile frecvent utilizate în tulburările digestive includ:

- Arsenicum album: recomandat în diaree apoasă asociată cu greață și/sau vărsături, scaune cu senzație de arsură, stare de slăbiciune
- Nux vomica: indicat în cazul durerilor abdominale și senzației de greață și/sau vărsături după excese alimentare, diaree cu scaune apoase, nu foarte abundente
- Podophyllum: eficient pentru diareea apoasă, explozivă, în jet, însoțită de crampe abdominale și gaze
- Veratrum album: diaree apoasă, abundentă și explozivă cu crampe abdominale puternice; vărsături frecvente, cu deshidratare rapidă și senzație intensă de slăbiciune, paloare, transpirație rece
- China: diaree cu scaune lichide ce nu miros neplăcut, care pot conține resturi nedigerate; gazele emise sunt în schimb urât mirositoare; balonare severă; stare de slăbiciune marcată
- Ipeca: util în vărsături persistente, fără ameliorare după vărsătură
- Phosphorus: vărsături incoercibile, sete de apă rece, care este însă vomitată imediat ce se încălzește în stomac
Este important ca administrarea remediilor homeopate să fie făcută personalizat și la recomandarea unui medic.
Sprijinul emoțional

Un aspect adesea neglijat în gestionarea bolilor la copii este sprijinul emoțional. Părinții pot contribui semnificativ la recuperarea celor mici prin menținerea unui mediu calm și plin de înțelegere. Stresul și anxietatea părinților pot fi resimțite de copii, accentuând disconfortul acestora. Este important ca părinții să rămână răbdători, să ofere afecțiune și să fie alături de copil în timpul bolii. Activități liniștitoare, precum cititul unei povești sau simpla ținere în brațe, pot crea o atmosferă de siguranță, ajutând copilul să depășească mai ușor momentul dificil al unei gastroenterocolite.
Gastroenterocolita și enterovirozele sunt, așadar, afecțiuni frecvente în cazul tuturor categoriilor de vârstă, dar cu un tablou mai zgomotos atunci când este vorba de copii, și care pot fi gestionate eficient prin metode clasice de tratament, prin abordarea unor soluții naturale sau prin combinarea acestora.
Cu o igienă corespunzătoare și o atenție sporită la simptome, părinții pot reduce considerabil riscul complicațiilor și pot sprijini recuperarea rapidă a celor mici.
Acest material are caracter informativ, nu înlocuiește prezentarea la medic, nu încurajează autodiagnosticul și automedicația.
dr. Cristina Munteanu