Deși se aseamănă destul de mult, cele două afecțiuni au cauze, evoluții și tratamente destul de diferite.
Orjeletul
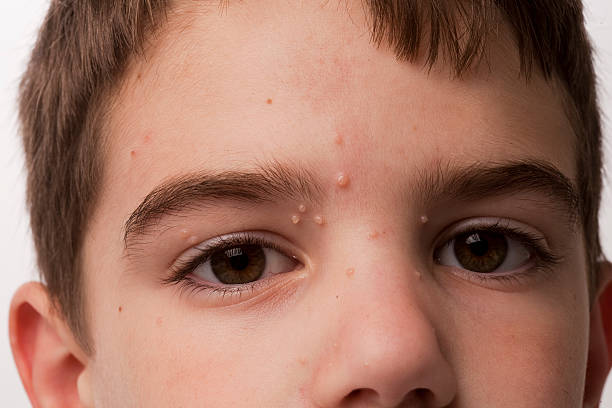
Orjeletul, cunoscut popular și sub numele de ulcior sau medical de furuncul palpebral, este o inflamație dureroasă și neplăcută ce se manifestă la nivelul pleoapelor. Această afecțiune poate crea disconfort semnificativ, afectând atât aspectul fizic, cât și calitatea vieții.
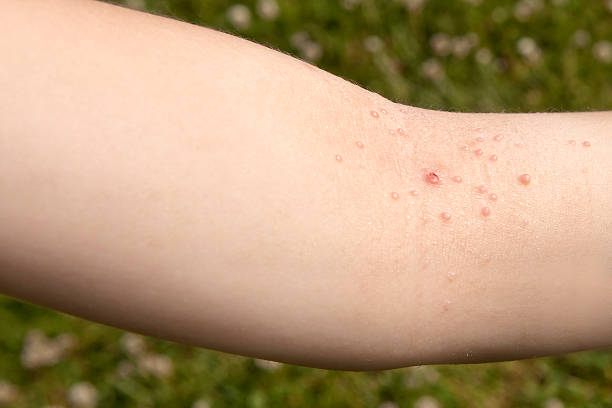
Orjeletul este cauzat de regulă de o infecție bacteriană, cel mai adesea implicând Stafilococul auriu. Este mai frecvent întâlnit la copii și aceasta din mai multe motive, unul fiind sistemul imunitar în formare și celălalt, atingerea frecventă a ochilor fără a spăla mâinile înainte. Microbul prezent la suprafața pielii pătrunde în interiorul foliculului de păr de la baza genelor, la nivelul glandelor sebacee sau al celor sudoripare de la nivelul pleoapei, procesul infecțios debutând cu înroșirea și umflarea zonei afectate și fiind urmat de o durere acută și/sau o senzație de arsură la nivelul pleoapei. În următoarele 2-3 zile, se poate forma o colecție purulentă care, în funcție de localizarea glandei afectate, poate duce la formarea unui orjelet extern (când se exteriorizează spre piele, la baza genelor) sau a unui orjelet intern (când inflamația se dezvoltă spre partea interioară a pleoapei). Această colecție purulentă este adesea vizibilă sub forma unui punct alb-gălbui, ceea ce indică acumularea de puroi.
Persoanele care au un sistem imunitar slăbit, cele care suferă de dermatită seboreică, diabet zaharat sau care au un nivel crescut de lipide totale în sânge par să aibă un risc crescut de a dezvolta această patologie.
De asemenea, folosirea în comun a produselor cosmetice, cum ar fi rimelul sau creioanele de ochi, poate transfera bacteriile de la o persoană la alta. În plus, o igienă necorespunzătoare a lentilelor de contact în cazul persoanelor care folosesc aceste dispozitive medicale poate duce la acumularea de microorganisme pe suprafața oculară, favorizând dezvoltarea orjeletului. Înotul în piscine care nu sunt dezinfectate corespunzător este o altă sursă potențială de infecție, deoarece apa poate conține o varietate de agenți patogeni, care pot contamina ușor zona sensibilă a ochilor.
Tratamentul orjeletului presupune o abordare atentă pentru a preveni răspândirea infecției și a grăbi vindecarea. Igiena este esențială. Folosirea compreselor sterile îmbibate în ser fiziologic sau a șervețelelor special concepute pentru igiena oculară este primul pas, care ajută la curățarea zonei afectate și la eliminarea secrețiilor dacă este cazul. Mai departe, aplicarea alternativă de comprese reci și calde este recomandată pentru a ajuta la reducerea inflamației și a disconfortului (compresele reci) și la fluidizarea și drenarea secrețiilor (cele calde). În cazuri mai severe sau când simpla igienă nu este suficientă, poate fi necesară administrarea de antibiotice. Acestea trebuie prescrise de medic și utilizate conform indicațiilor pentru a combate eficient infecția. Este important să se evite “stoarcerea” orjeletului, deoarece acest gest poate duce la răspândirea bacteriilor în zonele învecinate și chiar în alte părți ale corpului. Manipularea orjeletului poate agrava infecția și poate întârzia procesul de vindecare. Pentru a menține un mediu curat și a reduce riscul de reinfectare, este recomandat să se schimbe zilnic fețele de pernă și prosoapele utilizate. Această precauție suplimentară ajută la eliminarea bacteriilor care ar putea să persiste pe textile și să reinfecteze zona oculară. În concluzie, tratamentul orjeletului implică o combinație de igienă riguroasă, aplicarea de comorese reci/calde și, dacă este cazul, terapie antibiotică și antiinflamatoare. În rare cazuri, este necesară intervenția chirurgicală pentru drenarea orjeletului. Respectarea acestor pași și a recomandărilor medicului poate asigura o vindecare rapidă și sigură, fără complicații suplimentare sau recidivă.
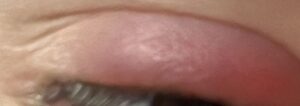
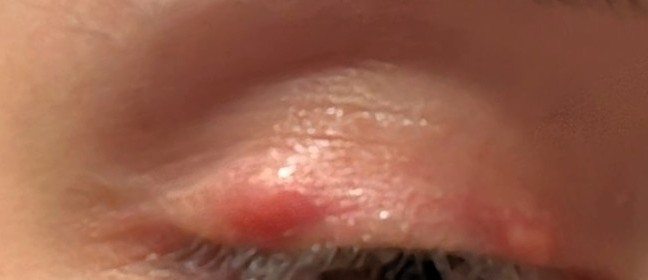
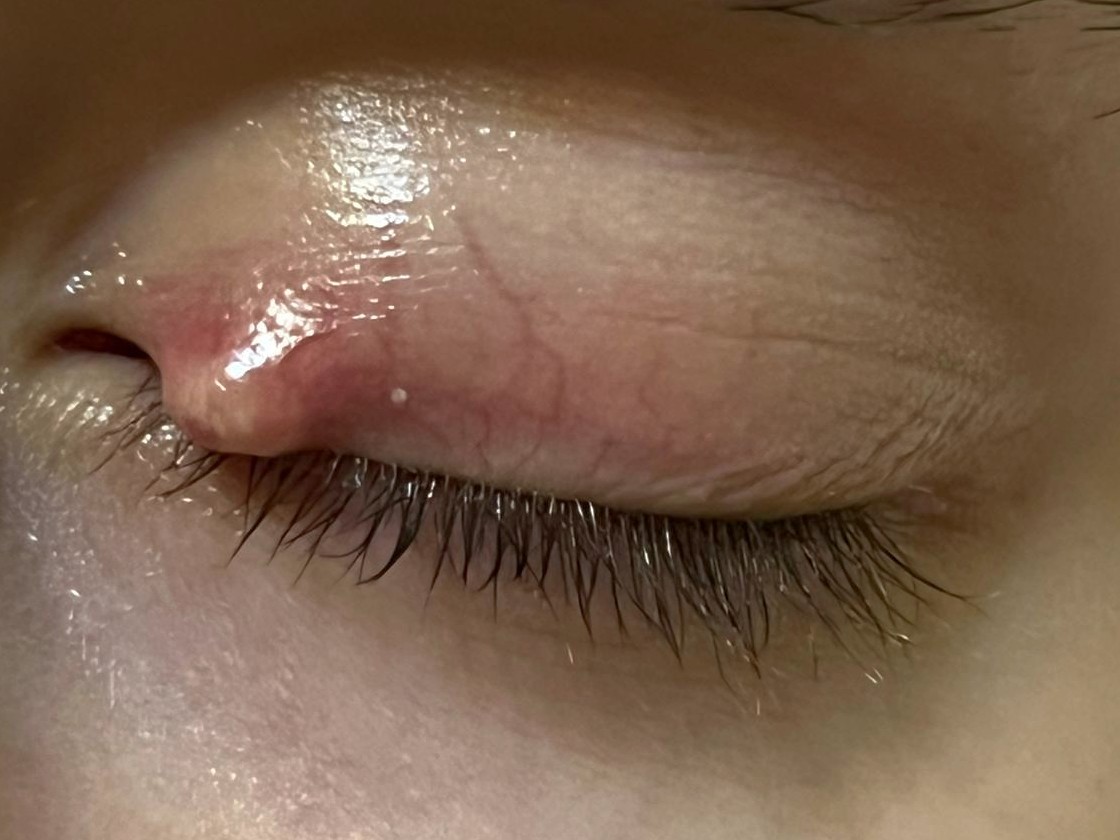
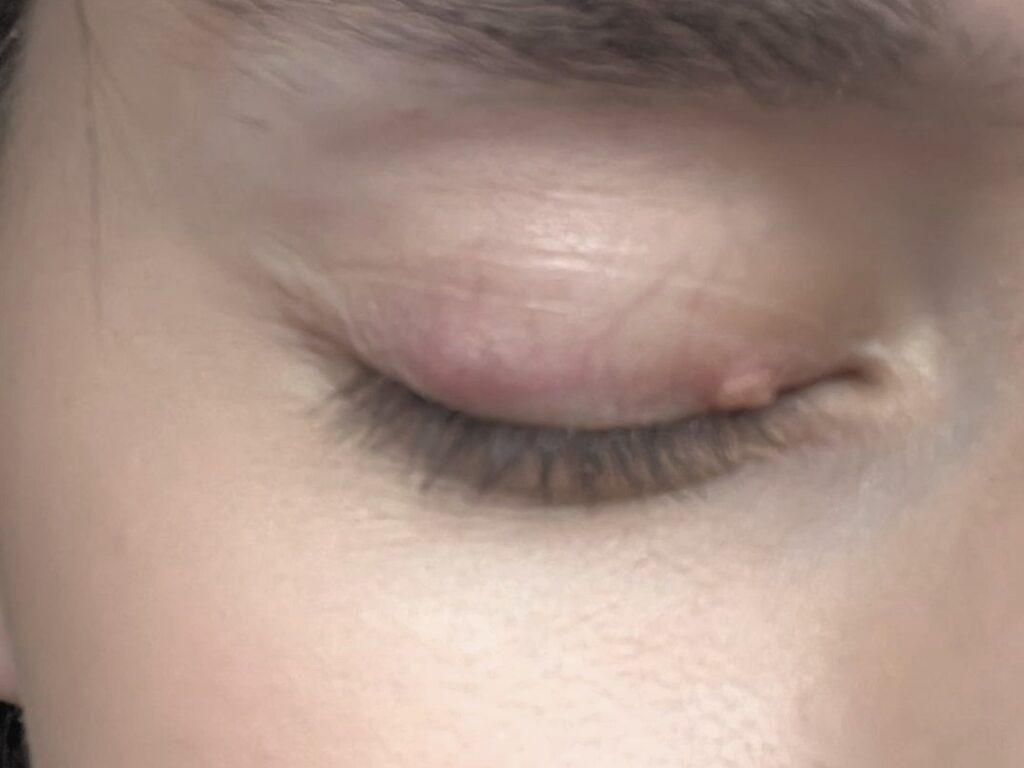
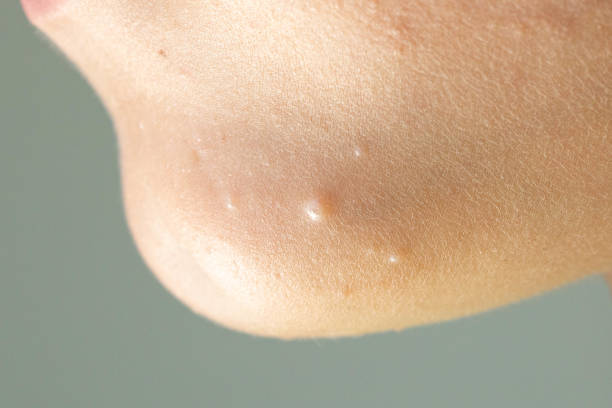
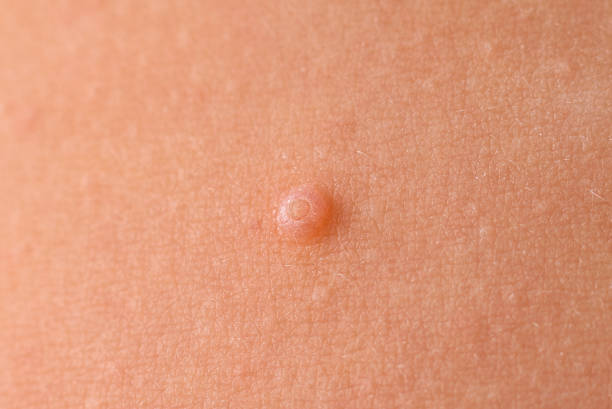
imagini din cazuistica personală
Șalazionul (scris și Chalazion)
Șalazionul, numit și chist meibomian sau lipogranulom, reprezintă o inflamație ce apare ca urmare a obstrucției glandelor sebacee de la nivelul pleoapelor, glande numite Meibomius.
Aceste glande, în număr de aproximativ 50 pe pleoapa superioară și 20-25 pe pleoapa inferioară, sunt responsabile pentru secreția unei substanțe uleioase ce contribuie la lubrifierea ochiului. Atunci când aceste glande acumulează o cantitate mai mare de secreție seboreică, secreția respectivă se blochează în canalul de excreţie și apare șalazionul, care, în funcţie de evoluţie, poate avea diverse forme şi dimensiuni. La palpare, șalazionul se simte ca o formațiune dură, asemănătoare unui bob de orez.
Deși șalazionul poate fi confundat adesea cu orjeletul, cele două condiții sunt diferite și am subliniat mai sus faptul că orjeletul este cauzat de o infecție bacteriană.
Șalazionul, este mai puțin dureros la atingere decât orjeletul, uneori chiar spre deloc, dar cu toate acestea poate produce un disconfort local. De asemenea, șalazionul evoluează spre o inflamație cronică, crescând progresiv în dimensiuni, persistând de obicei perioade mai lungi de timp și având frecvent recidive. Dacă șalazionul este de mici dimensiuni, frecvent poate dispărea spontan, fără a necesita tratament. Un șalazion de dimensiuni mai mari poate exercita presiune pe globul ocular şi poate determina vedere înceţoşată.
Ca și în cazul orjeletului, anumite condiții medicale precum dermatita seboreică, blefarita sau rozaceea și conjunctivitele recidivante pot favoriza apariția șalazionului. Un aspect ce pare a fi incriminat în apariția șalazioanelor pare a fi carența vitaminei A la persoanele respective. În afara condițiilor medicale, nerespectarea normelor de igienă, utilizarea cosmeticelor în comun cu alte persoane, aplicarea genelor false pot și ele favoriza șalazioanele.
Tratamentul obișnuit în cazul șalazionului include aplicarea de comprese calde, masajul pleoapei afectate și, în situații mai grave, intervenția chirurgicală pentru îndepărtarea chistului. Compresele calde au rolul de a fluidifica sebumul din interiorul glandei blocate și astfel să permită drenarea în mod natural. Pentru a fi eficiente, compresele trebuie aplicate de mai multe ori pe zi și asociate cu masajul ușor al pleoapei.
De asemenea, se recomandă a nu folosi produse cosmetice pe pleoapa afectată până la vindecarea completă.
Tratamente alternative
Există și soluții alternative, tradiționale, de tratament ale acestor afecțiuni, nu mai puțin eficiente.
Compreselor calde le sunt recunoscute deja beneficiile terapeutice în aceste situații, iar atunci când acestea sunt îmbibate în soluții naturale, efectele pot fi și mai pronunțate. Trebuie subliniat că recomandările sunt individualizate și trebuie făcute de persoane specializate.
Putem aplica comprese cu ceai de mușețel?
În ultima vreme s-a creat o reticență în ceea ce privește utilizarea mușețelului în afecțiunile oculare, dar, da, el poate fi folosit în compresele pentru toaletarea ochiului. În comprese, nu turnat în ochi. De altfel, extractul de mușețel intră în compoziția a numeroase picături oftalmice sau șervețele pentru toaleta oculară. Trebuie avut însă grijă ca el să fie din surse sigure, preparat termic (infuzie) și întotdeauna ceaiul să fie proaspăt: nu se folosește ceaiul reîncălzit sau de pe o zi pe alta deoarece există riscul contaminării bacteriene (acest fapt e valabil pentru toate plantele).
Astfel, compresele calde aplicate pot fi cu ser fiziologic sau cu ceaiuri care cresc imunitatea locală sau au efect antiinflamator, precum salvie, echinaceea, gălbenele, albăstrele, silur, levănțică, mușețel, crăițe. Pe acest principiu se bazează în practica modernă și șervețelele cosmetice pentru toaleta oculară în aceste situații, care conțin, pe lângă acid hialuronic, extracte de echinaceea, gălbenele, aloe, mușețel etc. și având avantajul că sunt sterile. Uneori însă nu le avem la îndemână și apelarea la tratamentele tradiționale poate fi o soluție la fel de eficientă.
În completarea terapiei locale, se pot integra în tratament și preparate naturiste sau homeopate de uz intern. Acestea sunt personalizate în funcție de nevoile și specificul fiecărui pacient, în concordanță cu istoricul medical și starea de sănătate curentă a persoanei.
În concluzie, spălarea mâinilor în mod frecvent, demachierea și curățarea atentă a pleoapelor sunt pași simpli, dar eficienți în combaterea afecțiunilor oculare. În plus, este recomandat să ne schimbăm periuța de rimel la fiecare trei luni, să nu folosim produse cosmetice expirate și să evităm partajarea cu alte persoane a oricăror produse pentru ochi (și a niciunui produs cosmetic de fapt). Dacă purtăm lentile de contact, este important să respectăm instrucțiunile de îngrijire și să le înlocuim conform recomandărilor specialiștilor. În cazul apariției unor inflamații sau secreții la nivelul ochilor este important să ne adresăm cât mai repede medicului oftalmolog pentru tratament specializat și individualizat.
Acest material are caracter strict informativ, nu înlocuiește prezentarea la medic și nu încurajează automedicația.
Fotografiile din cazuistica personală sunt postate cu acordul pacienților. Ele nu au fost realizate pentru a fi postate, neavând o calitate deosebită, dar am ales să le public, considerând că sunt destul de relevante în prezentarea patologiei.
dr. Cristina Munteanu